Wist u dat…
Om de betaalbaarheid van Keytruda (pembrolizumab) te waarborgen, maken MSD en het Ministerie van VWS afspraken. Dit financiële arrangement zorgt voor een scherpe, maatschappelijk verantwoorde prijs waarbij rekening wordt gehouden met volumegroei door indicatie-uitbreidingen. De arrangementsprijs is aanzienlijk lager dan de apotheekinkoopprijs. Zo houden we de uitgaven aan pembrolizumab gezamenlijk voorspelbaar en beheersbaar.1 Lees hier de kamerbrief over het financiële arrangement geneesmiddelen 2022 van minister Kuipers.
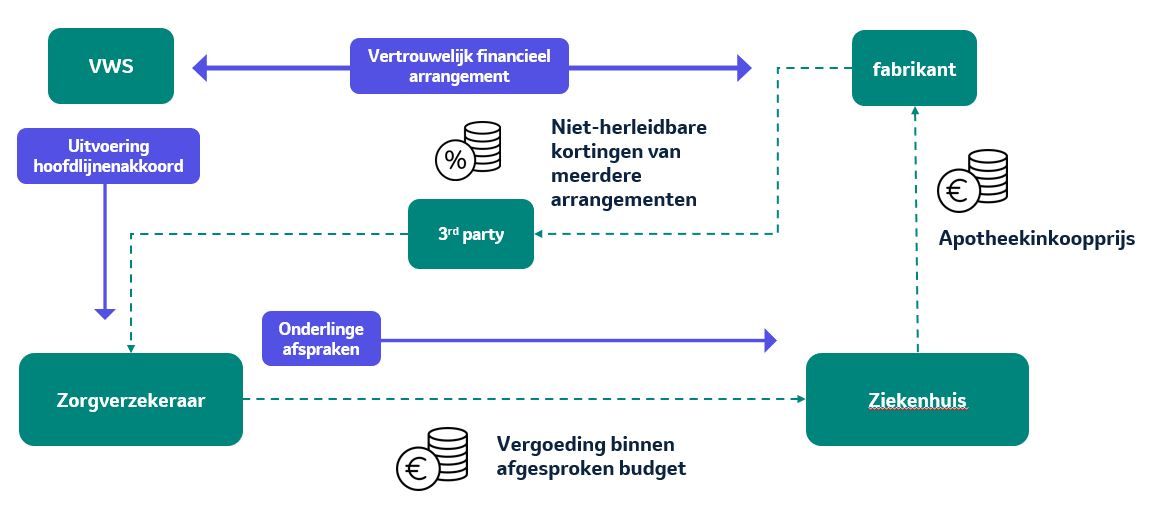
Figuur 1: Processchema financieel arrangement. Het Ministerie van VWS en MSD maken prijsafspraken. De kortingen van alle financiële arrangementen met daarin verschillende producenten, worden via een derde partij naar de zorgverzekeraar overgemaakt, zodat deze niet herleidbaar zijn. Zorgverzekeraars kiezen zelf wat ze met deze vergoedingen doen.
In Nederland mag zorg alleen worden vergoed uit het basispakket nadat vaststaat dat deze voldoet aan ‘de stand van wetenschap en praktijk’. Een nieuw middel moet minimaal net zo goed zijn als de standaardbehandeling. Over innovatieve geneesmiddelen die door de minister van VWS in de ‘sluis’ zijn geplaatst, beoordeelt het Zorginstituut Nederland (ZIN) of deze in het basispakket worden opgenomen. Het ZIN toetst dit aan de hand van vier criteria: noodzakelijkheid, effectiviteit, kosteneffectiviteit en uitvoerbaarheid
Het ZIN betrekt wetenschappelijke beroepsgroepen en patiëntenverenigingen in dit proces. Ook twee commissies adviseren het ZIN: de Wetenschappelijke Adviesraad (WAR) en de Adviescommissie Pakket (ACP). Uiteindelijk adviseert het ZIN de minister of het middel in het basispakket kan, of dat er over de prijs onderhandeld moet worden. Na de onderhandelingen besluit de minister of het geneesmiddel al dan niet in de basiszorg wordt opgenomen.
Voor geneesmiddelen die niet (meer) in de sluis zitten, beoordeelt de Commissie Beoordeling Add-on Geneesmiddelen (CieBAG) van Zorgverzekeraars Nederland of er aanspraak is op opname in het basispakket. De CieBAG raadpleegt hiervoor de beroepsgroep, relevante wetenschappelijke publicaties, en de richtlijnen en standpunten van wetenschappelijke verenigingen zoals CieBOM en HOVON. Dit hele proces via ZIN óf CieBAG – eventueel opgevolgd door prijsonderhandelingen – verloopt zeer zorgvuldig en kost daardoor wel tijd. De periode varieert van enkele maanden tot meer dan een jaar na de initiële EMA-goedkeuring.

Jaarlijks publiceert het Ministerie van VWS de ‘Voortgangsbrief financiële arrangementen geneesmiddelen’.2,3,4 De behaalde kortingen worden door een Trusted Third Party gevalideerd en uitbetaald aan de zorgverzekeraars. De ziekenhuizen en zorgverzekeraars maken vervolgens afspraken over welke zorg waar en tegen welke voorwaarden wordt ingekocht. De kortingen die de zorgverzekeraars ontvangen kunnen zij inzetten voor de inkoop van andere (zorg)producten of voor het beperken van premiestijging.

Figuur 1: Processchema financieel arrangement. Het Ministerie van VWS en MSD maken prijsafspraken. De kortingen van alle financiële arrangementen met daarin verschillende producenten, worden via een derde partij naar de zorgverzekeraar overgemaakt, zodat deze niet herleidbaar zijn. Zorgverzekeraars kiezen zelf wat ze met deze vergoedingen doen.
Zorgverzekeraars hebben een zorgplicht. Dit betekent dat alle zorg uit het basispakket beschikbaar moet zijn voor alle verzekerden. Zorgverzekeraars hoeven die zorg desondanks niet bij ieder ziekenhuis in te kopen. Ze kunnen selectief contracteren met verschillende ziekenhuizen.
Voor geneesmiddelen waarvoor via het financiële arrangement tussen fabrikant en VWS een prijsafspraak is overeengekomen, is het niet nodig dat er door de zorgverzekeraar op ziekenhuisniveau nog een extra korting wordt afgesproken. Wel moeten ziekenhuizen en zorgverzekeraars de budgetten hiervoor tijdig afstemmen en opzijzetten.
In een publicatie van VWS uit 2016, Het Nederlandse zorgstelsel, is te lezen dat ongeveer 10% van ons bruto binnenlands product naar zorg gaat. Het meeste daarvan gaat naar de Zorgverzekeringswet, de rest naar jeugdzorg, langdurige zorg en maatschappelijke ondersteuning. In de Zorgcijfersdatabank van het Zorginstituut Nederland zijn recentere gegevens terug te vinden over wat we uitgeven aan de zorgverzekeringswet en aan geneesmiddelen. De uitgavengroei in dure geneesmiddelen is vooral een gevolg van het toegenomen aantal gebruikers, terwijl de kosten per patiënt in 2022 juist zijn gedaald, aldus DHD.
De prijs van een geneesmiddel is niet enkelvoudig te bepalen door de ‘kostprijs-plus’ methode. Een middel heeft een specifieke waarde voor zowel de patiënt, familie als samenleving. De aanwezigheid van alternatieve therapieën is mede bepalend, evenals de methode waarop het middel toegediend wordt. Ook de omvang van de patiëntengroep speelt mee: een geneesmiddel voor een zeldzame ziekte is doorgaans kostbaarder.
Farmaceuten lopen met de ontwikkeling van geneesmiddelen een groot financieel risico. Een merendeel van de producten komt nooit op de markt. Deze trial- en errorkosten worden mede gedekt door bestaande opbrengsten. Met de opbrengsten van succesvolle producten wordt innovatie en onderzoek naar nieuwe geneesmiddelen gefinancierd. Daarnaast speelt wetgeving per land een rol. Denk hierbij aan specifieke vergoedingslimieten, verplichte kortingen of zelfs maximale geneesmiddelenprijzen. Prijsveranderingen in één land kunnen flinke consequenties hebben voor prijzen in andere landen.
In een recent onderzoek in opdracht van VWS concludeert onderzoeksbureau SiRM dat na een periode met beperkte innovatie er groei in nieuwe geneesmiddelen voor o.a. longkanker, multiple myeloom en leukemie wordt verwacht. In hetzelfde onderzoek wordt ook opgemerkt dat de mate van innovatie kan verschillen en dat bijna 95% van de geneesmiddelen voor de 33 onderzochte aandoeningen toegankelijk is voor Nederlandse verzekerden.
Bent u geïnteresseerd in een training over het zorgstelsel, vergoedingen en ontwikkelingen?
In deze training leert u o.a. over de belangrijkste instanties en hun rol binnen het zorgstelsel, de waarde van geneesmiddelen in het stelsel, hoe en welke extramurale zorg vergoed wordt en de belangrijkste ontwikkelingen en actualiteiten in de zorg.
NL-KEY-00648 | Laatst bijgewerkt april 2023